Pathologie: Wirbelsäule und Myelon
Buch-Navigation
KLIPPEL-FEIL-Syndrom
BearbeitenSyn: Kongenitale Halssynostose
Ät: Angeborene zervikale Blockwirbelbildung.
Prg: Meist normale Lebenserwartung, therapiebedürftige Skoliosen möglich.
Siehe auch: Klippel-Feil-Syndrom
Skoliose
Bearbeiten
Ep: Fehlstellung der Wirbelsäule, Einteilung nach Cobb.
Ät.:
- idiopathische Skoliose (90%)
- kongenitale Skoliose durch Fehlbildungen (bsw. Klippel-Feil, Spina bifida)
- Traumatisch (nach Operation, Verletzungen)
- Neurogen (Post-Polio-Syndrom, Arthrogryoposis)
- Myopathisch (Muskeldystrophien)
- Statische Skoliose (Beinlängenunterschiede)
Siehe auch: Skoliose
Bandscheibenvorfall
BearbeitenEp.: Mittleres Lebensalter, schlanke Personen begünstigt.
Lok.: Meist L4/L5 oder L5/S1, seltener zervikal. Austritt nach medial, mediolateral oder lateral. Komprimierte Spinalwurzeln sind meist bei L4/L5 die L5-Wurzel, bei L5/S1 die S1-Wurzel.
Stadien:
- Protrusion - Vorwölbung, Anulus fibrosus noch intakt
- Vorfall - Anulus fibrosus zerrissen, Nucleus pulposus vorgefallen
- Sequester - Freies Bandscheibengewebe im Spinalkanal
Klinik: Schmerzen (Ischialgie), Paresen, Sensibilitätsstörungen und Reflexausfall, evtl. auch Blasen- und Mastdarmstörungen entsprechend der betroffenen Dermatome und komprimierten Strukturen (Myelon, Wurzelkompression), LASÈGUE-Zeichen positiv. Siehe auch Klinik der spinalen und radikulären Läsionen.
Histo: Oft nekrotischer Faserknorpel, Regeneratzellnester, Organisation ggf. ältere Blutung bei Traumen
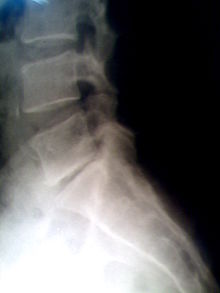
Spondylolisthesis
BearbeitenSyn.: Spondylolisthese, Wirbelgleiten
Stadien nach Meyerding:
- °I: Versatz der Wirbelkörper zueinander um weniger als 25 % der Wirbelkörpertiefe
- °II: Versatz um 25 – 50 %
- °III: Versatz um 50 – 75 %
- °IV: Versatz um mehr als 75 %. Der vollständige Kontaktverlust heißt Spondyloptose.
Klinik: Spondylarthrose, Schmerzen, neurologische Ausfälle
(Chronische) zervikale Myelopathie
BearbeitenÄt.: Primäre oder sekundäre Spinalkanalstenose
Klinik: „Ganzkörperschmerz“, Test: Heben der Arme über die Horizontale und Hüpfen auf einem Bein nicht möglich.
Kompl.: Hohe Querschnittslähmung!
Lumbale Spinalkanalstenose
BearbeitenÄt.: Primäre Enge, sekundäre Verengung durch degenerative Prozesse, Spondylolisthesis usw.
Klinik: Claudicatio spinalis (Lumboischialgie beim Gehen, Stehen, Besserung im Sitzen, Radfahren geht gut).
Trauma des Rückenmarkes
Bearbeitenspinal cord injury
Ep: 15-40/1.000.000, 85% Männer, in 50% Verkehrsunfälle, 20% sportliche Tätigkeiten, 15% Arbeitsunfälle
Klinik: 60% zervikal, davon 60% inkompletter Querschnitt mit Restfunktionen unterhalb der Verletzungshöhe
Histo: kapilläre Blutungen (selten Hämatomylie), mit hämorrhagischen Nekrosen, Axonale Transsektion, nach 3 Tagen ausgeprägte Entzündungsreaktion mit T-Lymphozyten und Makrophagen. Ausbildung von Glianarben möglich. Oberhalb der Läsion Degneration der Hinterstrangbahnen, sowie der spinocerebellären und spinothalamischen Trakte.
Entzündliche Erkrankungen
BearbeitenMorbus BECHTEREW (Spondylitis ankylosans)
BearbeitenOssifikation der intervertebralen Gelenke. Siehe Kapitel Gelenke.
Rheumatoide Arthritis
BearbeitenBeteiligung der atlantoaxialen oder zervikalen Gelenke in 25-40% möglich. Durch subluxationen kann es zur Kompression des Rückenmarkes kommen.
Spondylodiszitis
BearbeitenÄt.: Bakterien (S. aureus), Tuberkulose (Pott-Diseae)
Prg: Frakturrisiko der thorakalen und lumbalen Wirbelkörper bei TBC, Empyem bei bakteriellen Infektionen.
Osteomyelitis
BearbeitenEp: Pyogene Osteomyelitiden betreffen in 2-4% die Wirbelkörper, die Patienten sind meist im 50-60 Lj, 45% lumbal, 35% thorakal
Ät. meist Staph. aureus, in 30% Gram-negative Bakterien aus dem Genitourinaltrakt
Pg: hämatogene Ausbreitung der Mikroorganismen, seltener direkte Kontamination durch chirurgischen Eingriff
Epiduraler Abszess
BearbeitenÄt: Spinale epidurale Abzesse entstehen meist durch hämatogene Ausbreitung von einem anderen Herd, in 60-90% Staph. aureus
Makro: meist 6 oder mehr Segemente betroffen, meist dorsal
Histo: Granulationsgewebe mit Eiter
Prognose: Kompression des Rückenmarkes, Paraplegie
Fehlbildungen des Rückenmarkes
BearbeitenDysraphien: siehe Neuralrohrdefekte
Syringomyelie
BearbeitenÄt: progrediente tubuläre Aufweitung des Rückenmarkes über mehrere Segmente, bei Beteiligung der Medulla: Syringobulbie, sekundäre Syringomyelien durch Tumore, Achrachnoiditiden, Hämatomyelien.
Ep: Beginn 20-30 Lj. über 90% der Patienten mit idiopathischer Syringomyelie haben eine Typ-1 Chiari-Fehlbildung
Makro: gelbliche-proteinhaltige Zystenflüssigkeit, Kavitäten cerivikal am ausgeprägtesten.
Histo: Abgeschwächte Myelinscheidenanfärbung im Wandbereich der Syrinx, Astrozytäre Gliose im Randbereich , dünne kollagene Membran möglich.
 |
Arthrogryposis multiplex congenita
BearbeitenÄt: multiple kongenitale Kontrakturen der Extremitäten durch multiple pränatale Ursachen, meist neurogen, seltener myogen.
Siehe auch: Arthrogryposis_multiplex_congenita
Neoplasien der Wirbelsäule
BearbeitenSacrococcygeales Teratom
BearbeitenEp: Gut differenzierter Keimzelltumor des Os sacrum im Neonatalalter, Frauen häufiger als Männer
Makro: kaudale Deformitäten aus solidem und zystischen Gewebeanteilen. In den Zysten können Haare auftreten.
Histo: Gewebe aller drei Keimzellschichten, wobei ektodermales Gewebe überwiegt.
Ko: selten maligne Transformation möglich
Sakrales Ependymom
BearbeitenEpendymome können auch ohne intradurale Anteile im Os sacrum oder parasakralen Weichteilgewebe auftreten. Histologisch entspricht das Bild den Ependymomen des ZNS.
Chordom
BearbeitenEp: Langsam progredient wachsender, rekurrierender Tumor aus Resten des embryonalen Notochords, welches normalerweise in Anteile des Nucleus pulposus differenziert.
Lok: 50 % Os sacrum, 30 % Schädelbasis.
Einteilung: Konventionelles, chondroides oder dedifferenziertes Chordom.
Histo: Epitheloide Zellen in kohäsiven Strängen mit eosinophilen, vakuolisiertem Zytoplasma („physaliphore Zellen“) und moderaten, chromatindichten Kernen in einem muzinösem Stroma. Wenig Mitosen. Bei defifferenzierten Chordomen spindelzelliges Erscheinungsbild und Nekrosen möglich.
Immuno: Positiv für pan-Zytokeratin, CK 8, CK 19, S-100, Epitheliales Membran Antigen (EMA), Negativ für GFAP.
Prg: Alter über 40 J., Nekrosen, ausgedehnte Tumoren haben eine schlechtere Prognose.
DD: Chondrosarkom (negativ für Zytokeratin), Ecchordosis physaliphora.
Chondrosarkom
BearbeitenEp: selten, meist 40 Lj.
Lok: Schädelbasis, da hier enchondrale Ossifikation
Histo: hyaline oder myxoider Knorpel mit zytologischen Atypien, und Änderungen der Zelldichte. Grad 1: ohne Mitosen (50%), Grad 2: mit Mitosen (28%), Grad 3 (in der Schädelbasis nicht vorkommend)
siehe auch Abschnitt Chondrosarkom im Kapitel Knorpel- und Knochentumore
Eosinophiles Granulom
BearbeitenDef: solitäre Knochenläsion einer Langerhans-Zell-Histiozytose
siehe auch Abschnitt Langerhans-Histiozytose im Kapitel Knorpel- und Knochentumore
Lipom
BearbeitenEp: Lumbale Lipome sind öfters mit Spina bifida, Meningeocele, Dermalsinus oder thethered cord assoziert.
DD: Epidurale Lipomatose unter Steroid-Therapie oder Adipositas
Metastasen
BearbeitenEp: 5% aller Autopsiefälle mit Malignomen haben Wirbelkörpermetastasen
Lk: am häufigsten Epidural, gefolgt von intradural-extramedullär und am seltensten intramedullär. Herkunft: 22% Mamma (BWS), 15% Lunge (BWS), 10% Prostata (LWS), 10% Lymphome
Die diffuse metastatische Ausbreitung von Tumorzellen im Subarachnoidalraum wird als Meningeosis neoplastica bezeichnet und kann in bis zu 10% der Malignom-Fälle bei systemischer Erkrankung vorliegen
Th: Resektion und Bestrahlung, Op-Indikation bei Gefahr einer Myelonkompression
Buch-Navigation