Pädiatrie: Infektionskrankheiten
 |
 |
 |
 |
Neonatalsepsis
BearbeitenEp.: Die Häufigkeit beträgt 1:1000 Neugeborene, bei sehr unreifen Frühgeborenen 10-100:1000.
RF: Risikofaktoren sind Frühgeburt, Blasensprung über 12 Stunden und mütterliche Infektionen.
Klinische Einteilung:
- Neonatalsepsis: Kolorit, Atemstörungen, CRP-Anstieg, positive Blutkultur
- Klinische Sepsis: idem ohne Keimnachweis
- Pneumonie: Keimnachweis im Trachealsekret
- Early-onset-Sepsis: Pneumonie/Sepsis in den ersten 24 Stunden post partum, der Erreger ist meist Escherichia coli.
Exanthemische Kinderkrankheiten
BearbeitenMasern
BearbeitenIKZ: 2-3 Wochen
Erreger: Morbilli-Virus
Klinik: Einem uncharakteristischen Prodromalstadium mit undulierendem Fieber ca. 3 Tage vor dem Exanthem folgt ein feinfleckiges, konfluierendes Exanthem mit cranio-kaudaler Ausbreitungsrichtung. Die Kinder haben häufig rissige Lippen durch Dehydratation.
Kompl.: Otitis media, Enzephalitis, Pneumonie, SSPE
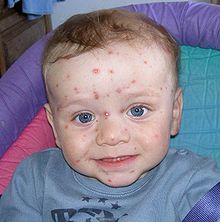
Windpocken
BearbeitenErreger: Varizella-Zoster-Virus (VZV) (HHV-3)
Klinik: Meist keine Prodromi, „Sternenhimmel“ (Bläschen unterschiedlichen Stadiums: klar -> trüb -> Verkrustung).
Kompl.: Enzephalitis und Pneumonie, die neonatale Infektion ist mit einer Letalität von 30% behaftet.
Zweitmanifestation: Gürtelrose.
Proph.: Impfung.
Röteln
BearbeitenInkubationszeit: 14-21 Tage
Erreger: Rubella-Virus
Klinik: Meist keine Prodromi. Das Kind hat diskrete, mittelgroße, nicht konfluierende Makulopapeln zuerst im Gesicht, die sich dann auf den Rumpf und die Extremitäten ausbreiten. Die Infektion in utero führt zum Gregg-Syndrom mit Enzephalitis, Mikrozephalie, Katarakt und Herzfehlern.
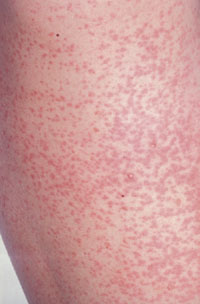
Scharlach
BearbeitenInkubationszeit: 2-4 Tage
Erreger: Toxinbildende β-hämolysierende Streptokokken der Gruppe A.
Klinik: Flammende Angina, feinfleckiges („scarlatiniformes“) Exanthem oft in den Leisten beginnend, kleine, dichtstehende Makulopapeln, typische periorale Blässe, Himbeerzunge, rote Lippen (wie Lippenstift). Einige Wochen später schuppt sich die Haut an den Handflächen und Fußsohlen.
Th.: Penicillin
Kompl.: Rheumatisches Fieber (s.u.)
Exanthema subitum
BearbeitenSyn.: Dreitagefieber, Roseola infantum, "Sixth Disease"
Erreger: HHV-6 und HHV-7
Ep.: Hohe Durchseuchung, weltweites Vorkommen, Auftreten vorwiegend im Säugling- und Kleinkindalter, daher oft zufälliges zeitliches Zusammentrefffen mit Impfungen (DD.: Impfreaktion).
Klinik: Nach hohem Fieber von wenigen Tagen Fieberabfall und Ausbildung eines flüchtigen polymorphen, stammbetonten Exanthems, das häufiger das Gesicht und die Extremitäten ausspart.
Kompl.: Fieberkrämpfe, gastroenteritische Beschwerden, Husten, Lidödeme, Nagayama´sche Flecken, Lymphknotenschwellung, Myokarditis, Enzephalitis. Schwere Komplikationen können bei Immunkompromitierten auftreten.
Ringelröteln
BearbeitenSyn.: Erythema infectiosum acutum, "Fünfte Krankheit"
Erreger: Parvovirus B19
Ep.: Die Durchseuchung beträgt 50%.
Infektiösität vor Exanthem!
Klinik: Schmetterlingförmiges Erythem der Wangen, typisches girlandenförmiges Exanthem, nur geringe Beeinträchtigung des Allgemeinbefindes, Arthritis, Arthralgie. Die Ansteckung in der Schwangerschaft führt in 20% der Fälle durch vertikale Transmission zum Hydrops fetalis bei Hämolyse.
Th.: Bei Hydrops fetalis intrauterine Austauschtransfusionen.
Herpesviren
BearbeitenHHV-3 und HHV-6 s.o.
HSV 1 (HHV-1)
BearbeitenManifestationen sind die Stomatitis aphtosa (labialis) und als schwere Verlaufsform bei Neurodermitis das Ekzema herpeticum
HSV 2 (HHV-2)
BearbeitenManifestationen sind der Herpes genitalis und der Herpes neonatorum (Kompl.: Enzephalitis, Präv.: Sectio)
CMV (HHV-5)
BearbeitenBei einer intrauterinen/connatalen CMV-Infektion drohen IUGR (intrauteriner Wachstumsrückstand), Chorioretinitis, Mikrozephalie, Hörschäden, Hepatitis und Pneumonie. Cave bei Immunsuppression!
EBV (HHV-4)
BearbeitenKlinik:EBV ist der Erreger der infektiöse Mononukleose (Pfeiffersches Drüsenfieber)
Kompl.: neurologisch, Milzruptur, Cave bei Immunsuppression!
Bakterielle Infektionen
BearbeitenAngina tonsillaris
BearbeitenIKZ: 3-5 Tage
Klinik: Fieber, Schluckbeschwerden, Halsschmerzen, Kopfschmerzen, Tonsillen mit Eiterstippchen (Sonderform: Scharlach).
Kompl.: Rheumatisches Fieber, Immunkomplex-Glomerulonephritis
D.: Klinik, Abstrich, Schnelltest
Th.: Penicillin V bei Nachweis von β-hämolysierenden A-Streptokokken
Rheumatisches Fieber
BearbeitenÄt.: Autoimmunreaktion durch Kreuzantigenität von Bakterienbestandteilen β-hämolysierender A-Streptokokken mit körpereigenen Antigenen.
Klinik: Karditis, Chorea minor, Erythema marginatum, alternierende Arthritis der großen Gelenke, Fieber, Gelenkschmerzen, ASL-Anstieg, BSG-Anstieg, CRP-Anstieg
Th.: Infektsanierung mit Penicillin, NSAR, Kortikoide
Bakterielle Meningitis
BearbeitenEp.: Die Epidemiologie ist abhängig vom Alter (bis 1985 höchste Inzidenz bei Säuglingen/Kleinkindern), von der Rasse, der geographische Lage (Meningitisgürtel Subsahara) und dem Erreger (Europa/USA v.a. B- und C-Meningokokken). Die Inzidenz in Deutschland beträgt 5-10/100.000 mit zwei Peaks: Säuglinge/Kleinkinder und 15- bis 25jährige.
Erregerspektrum:
- < 3 Monaten - Escherichia coli, Streptococcus agalactiae, Listeria monocytogenes, Campylobacter
- 4-6 Monat - Meningokokokken Typ B, Hämophilus influenzae B, Pneumokokken
- später auch Borrelien, Mycoplasmen
- opportunistisch: Staphylokokken, Pseudomonas, Enterobacteraceen, Anaerobier
Infektionsweg: Die Infektion breitet sich in 85% hämatogen aus (besiedelter Nasopharynx, septische Embolie), selten per continuitatem.
Klinik: Symptome der Meningitis sind Kopfschmerzen, Rückenschmerzen, meningitische Zeichen/Hirndrucksymptome wie Nackensteifigkeit, Übelkeit, Erbrechen, Hypertonie, Bradykardie, vorgewölbte Fontanelle, Diastase der Suturen, Hirnnervenparesen (Oculomotorius, Abduzens), Apnoe, Vigilanzstörungen bis zum Koma. Unspezifische Symptome sind Fieber, Unwohlsein, Tachykardie, Hypotension, Nahrungsverweigerung, Myalgie, Arthralgie und Hautveränderungen.
D.:
- Prüfung auf Meningismus (der Patient liegt flach auf dem Rücken):
- Lasègue-Zeichen - Das gestreckte Bein wird im Hüftgelenk passiv um 90° gebeugt, ist eine Beugung über 70-80° wegen auftretenden Schmerzen nicht möglich ist das Zeichen positiv.
- Kernig-Zeichen - Die Beine werden bei gestrecktem Knie im Hüftgelenk gebeugt. Zieht der Patient aufgrund von Schmerzen die Knie an ist das Kernig-Zeichen positiv.
- Brudzinski-Zeichen - Das passive Anheben des Kopfes (Ventralflexion) führt zum Anziehen der Knie.
- Dreifuss-Zeichen
- Blutbild, Diff-BB, CRP, BZ, Laktat, Transaminasen, Nierenwerte, Elektrolyte, Gerinnung
- Blutkultur und Rachenabstrich
- Lumbalpunktion (KI.: Hirndruck, Schock, Verbrauch!) - Aspekt, Zellzahl, Eiweiß, Glucose, Lactat, Kultur und Mikroskopie
DD.: Virusmeningitis, Tbc-Meningitis
Th.:
- Stabilisierung der Herz-Kreislauf-Situation, vorsichtige Volumengabe (CPP!)
- wegen der Gefahr eines SIADH ist eine genaue Bilanzierung wichtig
- Beatmung wenn: Schock, GCS<8, Status epilepticus, v.a. Hirndruckanstieg
- Fiebersenkung v.a. physikalisch -> Senkung des O2-Verbrauchs
- Kalkulierte Antibiose - 3.Generation Cephalosporin, z.B. Cefotaxim (Claforan®)
- Therapie von Gerinnungsstörungen
- Antikonvulsive Therapie
- später Hörtests, Sehtests
Systemische bakterielle Infektionen
BearbeitenSymptome: Bei Säuglingen/Kindern oft unspezifisch, "sieht nicht gut aus", Trinkschwäche, Hypothermie
Systemische Entzündungsreaktion
- SIRS - Systemische entzündliche Allgemeinreaktion auf einen inflammatorischen Stimulus
- Sepsis - SIRS mit Keimnachweis im Blut
Lebensbedrohliche Folgen eines systemisch entzündlichen Prozesses sind das Multiorganversagen (MOV, Folgen schwerer systemischer Reaktionen an verschiedenen Endorganen), die disseminierte intravasale Gerinnung (DIC, Hyperkoagulation und Verbrauchskoagulopathie) und der distributive Schock.
Meningokokkensepsis
BearbeitenErreger: Neisseria meningitidis
Kompl.: Eine lebensbedrohliche Komplikation der bakteriellen Meningitis ist das Waterhouse-Friedrichson-Syndrom mit flohstichartigen Blutungen, die rasch größer werden und konfluieren.
DD Hautblutung: Morbus Werlhoff (petechial), Purpura Schönlein-Henoch, Hämophilie (flächenhaft, Gelenkblutungen).
Impfempfehlungen laut Impfkalender der STIKO (2006)
Bearbeiten- 2. Monat: Diphtherie, Tetanus, Pertussis, Haemophilus influenzae B, Poliomyelitis, Hepatitis B
- 3. Monat: Diphtherie, Tetanus, Pertussis, evtl. Haemophilus influenzae B, Poliomyelitis, Hepatitis B
- 4. Monat: Diphtherie, Tetanus, Pertussis, Haemophilus influenzae B, Poliomyelitis, Hepatitis B
- 11.-14. Monat: Diphtherie, Tetanus, Pertussis, Haemophilus influenzae B, Poliomyelitis, Hepatitis B plus Lebendimpfung Masern, Mumps, Röteln (Windpocken in der Diskussion)
- 15.-23. Monat: Masern, Mumps, Röteln
- 5.-6. Jahr: Auffrischimpfung Diphtherie, Tetanus, Pertussis
- 9.-17. Jahr: Auffrischimpfung Diphtherie, Tetanus, Pertussis und Poliomyelitis, ggf. Grundimmunisierung gegen Windpocken und Hepatitis B
- ab 18: Auffrischimpfung Diphtherie und Tetanus alle 10 Jahre
- ab 60: Influenza und Pneumokokken
Indikationsimpfungen sind FSME in Endemiegebieten, Influenza bei chronischen Erkrankungen und Pneumokokken bei Asplenie oder vor Splenektomie.